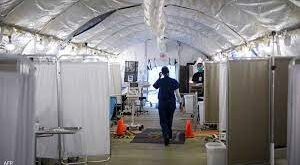
فيروس كورونا: كيف نشأت غرف العناية المركزة؟
كان هارفي كوشينغ أمهر جراح مخ وأعصاب في جيله، وكان مرضاه يعشقونه ويصفونه بأنه عطوف وحنون. لكنه كان أيضا يقف لطاقم الأطباء والممرضين في قسمه بالمرصاد، ولا يتغاضى عن الأخطاء، وكان يحاسب المخطئين بلا هوادة، وكان أفراد فريقه الطبي يرتعدون منه خوفا.
إلا أن نتائجه كانت تشهد له بالكفاءة وتشفع له تسلطه مع العاملين في قسمه.
وفي عام 1931، كان كوشينغ قد أجرى 2000 عملية جراحية لاستئصال أورام في الدماغ، كان آخرها لمريضة بالغة من العمر 31 عاما بمستشفى بيتر بنت بريغام في بوسطن، بولاية ماساتشوستس.وكانت المريضة تعاني من ورم سبب لها صداعا شديدا وكاد يفقدها البصر.
وعلى مدى ساعات طويلة، عمل كوشينغ بصبر ودقة وتأن لغلق الأوعية الدموية لمنع النزيف أثناء العملية.
وقبل كوشينغ، كان يموت ثمانية من كل عشرة مرضى يخضعون لجراحات الدماغ. لكن كوشينغ أسهم في خفض نسبة الوفيات في المستشفى إلى 8 في المئة فقط.
وتقول دينيس سبينسر، أستاذة جراحة الأعصاب بكلية الطب بجامعة ييل، إن كوشينغ كان يلقب بالأب الروحي لجراحة الأعصاب. وكان يكرس وقته وجهده للعناية بمرضاه ولتحويل جراحة الدماغ إلى تخصص مستقل.
ووضع كوشينغ إجراءات ومعايير للنظافة في غرفة العمليات منقطعة النظير لدرء مخاطر التلوث البكتيري التي كانت تهدد أي مريض يخضع لمشرط الجراح في ذلك الوقت الذي لم تكن المضادات الحيوية قد اكتشفت فيه بعد.
وكان يرتدي القفازات وقناعا وكان يبذل كل ما في وسعه لتعقيم الجرح والحد من مخاطر الإصابة بالأمراض. وكان يعتني بالمريض حتى بعد انتهاء العملية لأن هذه الفترة تزداد فيها مخاطر الوفاة.
وتقول سبينسر: “لا يهتم الكثير من الجراحين بالمريض بعد انتهاء الجراحة. ولكن كوشينغ كان يحرص على العناية بالمرضى بعد الجراحة كحرصه على العناية بهم أثنائها”.
وكثيرا ما كان كوشينغ يعتني بجروح المرضى بنفسه حتى تلتئم، ووضع أنظمة صارمة لمتابعة المرضى وتدوين الملاحظات، وكان أول من اهتم باستخدام الأشعة السينية ومراقبة ضغط الدم للمرضى.
وتقول سبينسر إن “كوشينغ حول الجناح بأكمله إلى ما يشبه غرفة العناية المركزة. وكان الممرضون والجراحون المبتدئون يعون تماما أنه إذا كانت ملاءات الأسرة غير مثبتة بإحكام أو الضمادات غير نظيفة أو المريض يشتكي، سيقعون في مشاكل كبيرة”.
ورغم الاختلاف الكبير بين جناح كوشينغ وبين غرف العناية المركزة كما نعرفها اليوم، التي يحاط فيها المرضى بأجهزة استشعار وأجهزة مراقبة وظائف أعضاء الجسم، إلا أن المفهوم كان مشابها.
وبعد تطور العمليات الجراحية إبان الحرب العالمية الثانية وفي الخمسينيات من القرن الماضي، حين أجريت أول جراحة قلب مفتوح، طبقت الأنظمة التي وضعها كوشينغ للعناية بالمرضى بعد العمليات الجراحية في مستشفيات عديدة، وهو ما ساهم في إنقاذ حياة الكثير من المرضى.
ولكن هذا الشكل من وحدات العناية المركزة الذي طوره كوشينغ كان يختص بالعمليات الجراحية المخطط لها مسبقا، في حين ينسب الفضل في تطور غرف العناية المركزة المخصصة للمرضى والمصابين بجروح خطيرة إلى أحد الأوبئة.
إذ انتشر في النصف الأول من القرن العشرين وباء شلل الأطفال، وكان يصيب نحو عشرات الآلاف من الأطفال حول العالم سنويا. وكانت أعداد الإصابات بشلل الأطفال تزداد في فصل الصيف، وتكون أعراضه في البداية شبيهة بأعراض الإنفلونزا. وفي بعض الحالات، يغزو الفيروس الجهاز العصبي ويصيب المرضى بالشلل وتتوقف عضلاتهم التنفسية. وكثيرا ما يصاب الناجون من المرض بإعاقات مستديمة أو صعوبات في التنفس.
وفي عام 1952، اكتظت مستشفى بليغدام في العاصمة الدنماركية كوبنهاغن بمئات المصابين الذين كانوا في حالة صحية متدهورة ويحتاجون إلى دعم تنفسي عاجل، ولم يكن ثمة علاج آنذاك سوى أجهزة التنفس المكيانيكي، المعروفة باسم “الرئة الحديدية”.
إذ يوضع المرضى داخل هذا الجهاز الأشبه بالاسطوانة التي تغطي جسده باستثناء رأسه. ويُضخ الهواء لتوليد ضغط سالب داخل الاسطوانة لإجبار الرئتين على التمدد لسحب الهواء. وقد يستخدم في المقابل، جهاز تنفس اصطناعي أشبه بدرع السلحفاة، يثبت على صدر المريض للمساعدة في تمدد الرئتين وانكماشهما.
لكن في هذا الوقت لم يكن في كوبنهاغن بأكملها سوى رئة حديدية واحدة وستة أجهزة تنفس اصطناعي توضع على الصدر، وكان 316 مريضا يحتاجون للعلاج.
ودعا كبير الأطباء بالمستشفى إلى عقد اجتماع عاجل لإنقاذ هؤلاء المرضى. واقترح طبيب التخدير بيورن إيبسن إدخال الهواء إلى الرئتين مباشرة عبر أنبوب، بدلا من استخدام الضغط السالب لإجبار الرئتين على التمدد باستخدام الرئة الحديدية. وكانت هذه التقنية التي اقترحها إيبسن تستخدم في العمليات الجراحية.
لكن إدخال الأنبوب عبر الفم إلى القصبة الهوائية كان مؤلما وقد لا يتحمله المرضى لفترات طويلة. ولهذا اقترح إيبسن استخدام تقنية حديثة نسبيا آنذاك لإدخال الأنبوب عبر فتحة صغيرة في الرقبة أسفل الحنجرة إلى الرئتين مباشرة.
وكان هذا الأنبوب متصلا بكيس مطاطي يضغط عليه الطبيب يدويا لضخ الهواء. وساهم حينذاك مئات الأطباء وطلاب الطب وطب الأسنان في ضخ الهواء يدويا عبر الأكياس إلى رئات المرضى ومراقبتهم.
وتقول فيونا كيلي، استشارية العناية المركزة بمستشفيات رويال يونايتد في باث جنوبي إنجلترا: “إن عملية فتح ثقب في القصبة الهوائية ليست مؤلمة على الإطلاق، وقد يكون المريض أثناء العملية مستيقظا ويتحدث مع الفريق. وإذا ضخ أحد طلاب كلية الطب الهواء للمريض، كما حدث في مستشفى بليغدام، أو استخدمت أجهزة التنفس الاصطناعي فسيقل تدريجيا الدعم الذي يحتاجه المريض أثناء التعافي”.
وأنقذت هذه الطريقة التي ابتكرها إيبسن عشرات الأرواح وأقامت المستشفى بعدها أول غرفة عناية مركزة في العالم وخصصت لها جناحا وفريق تمريض.
ويقول دانييل برايدن، نائب عميد رابطة الاستشاريين في العناية المركزة بالمملكة المتحدة: “العناية المركزة هي تخصص طبي مستقل بذاته، فهي ليست مكانا بقدر ما هي مجموعة من الإجراءات والقواعد والمبادئ الأخلاقية للعناية بالمريض”.
وتبنت مستشفيات عديدة حول العالم الطريقة التي ابتكرها إيبسن، والتي مثلت جنبا إلى جنب مع الاجراءات التي وضعها كوشينغ للعناية بالمرضى بعد العمليات الجراحية، نواة لوحدات متخصصة في تقديم العناية المركزة في أكبر المستشفيات.
وفي عام 1971، ساعدت دينيس سبينسر في تحويل جناح الجراحة إلى وحدة عناية مركزة بمستشفى ييل نيو هيفن بولاية كونيتيكت.
وتقول سبينسر إن المستشفى شهد حينها زيادة كبيرة في إصابات الحبل الشوكي الخطيرة التي تستوجب عناية فائقة، لأن أحزمة الأمان في السيارات لم تكن إلزامية بعد. ولهذا توجهنا إلى المستشفى في عطلة نهاية الأسبوع وباشرنا بطلاء الجدران وإزالة السجاجيد، ووضعنا خمسة أسرّة. ثم دربنا ممرضات على الالتزام بإجراءات معينة للعناية بمرضى إصابات الحبل الشوكي.
وأقيمت في مستشفيات أخرى أجنحة الطوارئ والحوادث، التي تجمع بين التكنولوجيا المتطورة والمتخصصين من ممرضين وصيادلة وأطباء وأطباء تخدير، لعلاج الحالات الخطيرة. ولولا أطباء التخدير في هذه الأقسام، لعجز الكثير من المرضى عن تحمل الآلام أو الحصول على العلاج.
وقد تتضمن بعض المستشفيات الكبرى اليوم، عدة غرف للعناية المركزة لتوفير العناية المتخصصة للحالات الحرجة من مرضى فيروس كورونا المستجد أو من يعانون من سكتات دماغية أو مضاعفات جراحية.
وتقول كيلي: “أشعر أن هذا القسم هو المركز الذي يستقبل المرضى من مختلف الأقسام في المستشفى، إذ يستقبل قسم العناية المركزة المرضى الذين تدهورت حالاتهم الصحية بشدة على مدار الساعة، ولكنني أشعر بسعادة غامرة عندما أرى المرضى الذين كنت أعتقد أنهم ميؤوس من شفائهم يتحسنون يوما بعد يوم ويغادرون القسم بابتسامة عريضة على وجوههم”.
ويدين عشرات الآلاف بحياتهم لغرف العناية المركزة. ففي المملكة المتحدة على سبيل المثال، تنقذ غرف العناية المركزة 75 في المئة من المرضى الذين يتلقون العلاج فيها.
لكن بريدن تقول إن المرضى يحتاجون للدعم بعد الخروج من غرف العناية المركزة. لأن جودة حياة المريض بعد النجاة يجب أن تؤخذ أيضا في الاعتبار.
وتواجه غرف العناية المركزة تحديات أخرى، إذ تعتمد غرف العناية المركزة الحديثة على المعدات والأجهزة التكنولوجية لمتابعة حالة المرضى، مثل أجهزة مراقبة نبضات القلب وأجهزة التنفس الاصطناعي وأجهزة الاستشعار لقياس درجة الحرارة والأكسجين في الدم.
وتنتج هذه الأجهزة الكثير من البيانات. وتقول سبينسر إن غرف العناية المركزة ستستعين مستقبلا بالذكاء الاصطناعي لتطوير خوارزميات تجمع هذه البيانات وتستنتج منها معلومات مترابطة.
وقد تغير وجه الطب، بفضل جراح ماهر واستجابة سريعة لوباء. وتقول كيلي: “إن إسهامات (كوشينغ واستجابة مستشفى بليغدام) في الطب تستعصي على الحصر، فنسظل مدينين لهؤلاء الرواد بكل شيء”.
ريتشارد هولينغهام/ بي بي سي
 وكالة أوقات الشام الإخبارية
وكالة أوقات الشام الإخبارية